Abstract
The major guidelines for lipid-lowering therapy (LLT) have been revised recently. Although "higher cardiovascular risk-aggressive LLT with greater absolute clinical benefit" is the main idea underlying all guidelines, there are some differences in the details among them. The US guidelines recommend pharmacological LLT based on a patient's risk category, independently of their low-density lipoprotein-cholesterol (LDL-C) level. However, the European and Korean guidelines consider the patient's risk category and LDL-C at the same time. Lifestyle modifications are suggested in parallel in all guidelines. The newest US guidelines have characteristically revived target LDL-C values in some patient groups and indications for non-statin drugs (ezetimibe and PCSK9 inhibitors), whereas the European and Korean guidelines have maintained target LDL-C values as usual. It is universally accepted that statins are the first-line agent. Adding ezetimibe, bile acid sequestrants, or PCSK9 inhibitors is recommended as a second line treatment. Appreciating the trend and background of the newest LLT guidelines will be essential to maximize cardiovascular prevention in patients.
중심 단어: 콜레스테롤; 죽상동맥경화증; 치료제; 지단백
서 론
체계적인 고지혈증 치료 지침(지질강하 치료 지침)은 30년 내외의 역사가 있는데, 2000년대 이후의 임상시험 자료를 반영하여 2010년 이후에 세계 각지에서 지침이 개정되었다. 특히 미국에서는 2013년과 2018년에 지침의 새로운 판이 발표되었는데, 타 국가의 지침이나 미국의 이전 지침과도 많이 달라져서 지침을 보는 독자들이 조금 혼란스러울 수도 있다. 국내에서는 한국지질동맥경화학회에서 2018년에 지침의 최신판을 발표하였다. 한국 지침이 국내외 여러 조건을 반영한 것이기는 하나, 외국의 대표적인 최신 지침을 아는 것도 중요하기 때문에 본고에서는 미국, 유럽, 한국의 세 가지 지침을 핵심사항 위주로 비교하며 기술하려고 한다.
본 론
미국, 유럽, 한국 지침 개요
국제적으로 대표적인 고지혈증 치료 지침은 미국심장학회(American College of Cardiology/American Heart Association) 지침과 유럽심장학회/동맥경화학회(European Society of Cardiology/European Atherosclerosis Society) 지침이다. 미국 지침은 2018년에 개정되었고[1], 유럽은 2016년 지침이 제일 최근 지침이다[2]. 우리나라에서는 한국지질동맥경화학회 치료 지침이 2018년에 개정되었다[3].
미국 지침은 저밀도 지단백 콜레스테롤(low-density lipoprotein-cholesterol, LDL-C) 수치와 관계없이 심혈관 위험도에 따라 정해지는 환자 그룹에 따라 약물 치료 시작을 결정하는 것이 2013년판 이후 제일 큰 특징이라 할 수 있다. 유럽지침은 계산된 심혈관 위험도와 LDL-C 두 가지를 가지고 약물 치료 시작을 결정하는 것이 미국 지침과의 차이이다. 한국 지침은 2004년에 발간된 미국의 National Cholesterol Education Program Adult Treatment Panel III 개정판을 적극 참고하여 고안하였으나[4], 지금의 미국 지침 모양새와는 꽤 다르다. 심혈관 위험도를 위험인자의 종류와 개수로 판단하고, LDL-C를 고려하여 약물 치료를 결정하는데, 타 지침에 비하여 덜 복잡하다(Table 1). 물론 어느 나라 지침이라 하더라도 최근 20여 년간 지질강하 치료에 대한 여러 대규모 임상을 기초로 하였기 때문에, "심혈관 위험도가 높을수록, 치료에 따른 절대 이득이 크므로 강한 지질강하 치료가 필요하다"라는 뼈대는 공통적이며(Fig. 1), 세부사항이 약간 다르다고 이해할 수 있다.
위험도 평가(층화): 어떤 환자를 선택하여 치료할 것인가?
위에서 언급하였듯이 지질강하 치료 여부와 약물 치료 여부를 결정할 때 첫 단계는 심혈관 위험도를 평가하는 것이다. 심혈관 위험도가 높으면 강한 치료, 중간이면 중간 정도의 치료가 필요하고, 위험도가 낮으면 약물 치료가 불필요할 때가 많다. 미국 지침은 2001-2004년까지는 유럽 지침과 마찬가지로 위험도에 따라 환자군을 나누었으며 위험도를 층화할 때 위험인자(risk factor)의 종류와 개수를 기준으로 하였다. 하지만 2013년 지침부터 위험도 층화보다는 고위험 환자군을 몇 군 지정하여 적극적인 지질강하 치료를 권고하고 있다: 여기에는 1) 이차 예방에 해당되는 임상적 죽상경화성 심혈관 질환(atherosclerotic cardiovascular disease, ASCVD) 환자, 2) LDL-C가 190 mg/dL 이상인 심한 고콜레스테롤혈증 환자, 3) 당뇨병 환자, 4) pooled cohort equation (PCE)으로 계산한 심혈관 위험도가 높은 환자가 포함된다. 2018년 최신 지침에서는 이런 고위험 환자군의 뼈대는 유지하였으나, 1) ASCVD 환자군에 대한 추가적으로 층화하여 "초고위험 ASCVD군"으로 분류하고 이들에 대하여 치료 목표치를 더 엄격하게 적용하였고, 2) PCE로 계산한 심혈관 위험도가 중등도인 환자에서 추가적인 위험인자 존재 여부를 고려하여 약물 치료를 결정하도록 하였는데, 조금 복잡하다[1].
유럽 지침은 위험인자와 European risk scoring system (SCORE)을 기초로 환자군을 분류하는데, 고위험군에서는 둘 중 어느 조건을 사용해도 상관없다. 네 가지 환자군으로 분류하는데, 1) 초고위험군 혹은 SCORE 10점 이상, 2) 고위험군 혹은 SCORE 5점 이상 10점 미만, 3) SCORE 1점 이상 5점 미만, 4) SCORE 1점 미만이다. 초고위험군은 다음 조건 중 한 개 이상 보유자인데, 심혈관 질환, 표적장기 손상이 있는 당뇨병, 중증 만성 신질환(glomerular filtration rate [GFR] < 30)이다. 고위험군은 단일 위험인자가 심한 정도인 경우, 표적장기 손상이 없는 당뇨병의 대다수, 중등도 만성 신질환(GFR 30-59)이다. SCORE는 계산할 때 이용하는 변수가 미국의 전통적 위험도 점수인 Framningham 위험도 점수나 PCE와 비슷하지만, 같지는 않다.
한국 지침은 위험인자 종류와 개수에 따라 환자군을 분류하며, 2004년 미국 지침을 참고해서 고안하였다. 1) 초고위험군은 죽상경화성 심혈관, 뇌혈관, 말초혈관 질환, 2) 고위험군은 경동맥 질환, 대동맥류, 당뇨병, 3) 중증도 위험군은 위험인자 2개 이상, 4) 저위험군은 위험인자 0-1개인 경우로 정의한다. 최신 지침끼리 비교할 경우에는 미국보다는 유럽지침의 구조에 더 가깝다고 할 수 있다.
생활습관 교정(비약물 치료): 약물 치료 전과 약물 치료와 동시에 할 치료미국 지침은 생활습관 교정에 대하여 설명해 놓았으나, 환자군에 따라 달리 적용하지는 않는다. 유럽 지침은 환자군과 LDL-C 수치에 따라 생활습관 교정 시작을 결정하는데, 예컨대 초고위험군은 LDL-C 수치와 상관없이, 고위험군은 LDL-C 70부터, 중등도 위험군은 LDL-C 100부터, 저위험군은 LDL-C 190부터이다. 한국 지침에서는 약물 치료 시작점은 환자군마다 다르지만, 생활습관 교정은 환자 전체에 권고하고 있다. 생활습관 교정은 크게 식사 조절과 운동으로 구성되는데, 여기에는 역대 미국 식사 지침을 소개한다. 미국 식사 지침은 개정 때마다 약간씩 수정되었는데, 핵심적인 내용을 정리하였다(Table 3). 단, 한국인들의 식사 내용이 서구와 상당히 다르고, 세대별 차이도 클 수 있으므로 실제 진료시에는 환자마다 개별화된 교육과 권고를 하는 것이 필요할 것이다.
약물 치료 시작점과 치료 목표치: LDL-C 수치 얼마부터 치료하고, 얼마까지 내릴 것인가?
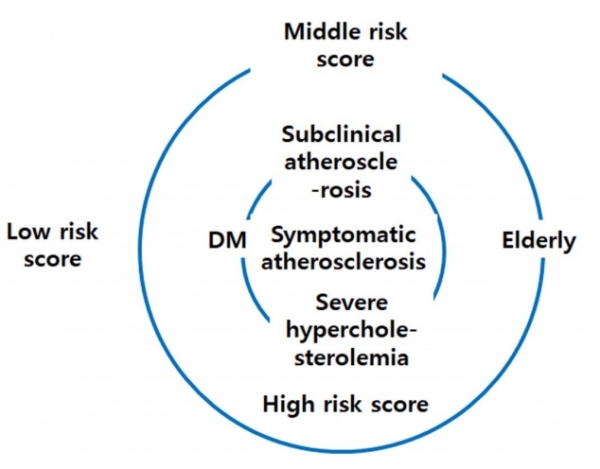
▲The need for stratified lipid-lowering therapy is based on the relationship between higher cardiovascular risk, aggressive lipid-lowering therapy, and greater absolute clinical benefit. In this figure, the more centrally located patient group has a higher cardiovascular risk and obtains more clinical benefit from lipid-lowering therapy. DM, diabetes mellitus.
언급하였다시피 미국 지침은 약물 치료 대상 환자군을 위험도에 따라 이름을 붙이지 않으며, 치료 대상 환자군에서는 약물 치료를 시작하는 LDL-C 수치가 따로 없다. 즉, LDL-C 수치가 낮더라도 해당 환자군에서는 약물 치료를 권고하고 있다. 반대로 유럽과 한국은 환자군을 위험도를 기초로 환자군 이름을 붙이며, 위험군에 따라서 약물 치료 시작점을 정해 놓았는데, 이 측면은 유럽과 한국 지침이 상당히 비슷하다. 예컨대, 유럽 지침에서는 초고위험군에서 LDL-C 70 이상에서 약물 치료를 시작하며 < 70인 경우 약물 치료는 고려가능하다고(선택사항) 되어 있다. 고위험군에서는 100 이상부터 약물 치료를 권고하며 < 100인 경우 약물 치료는 선택사항이다. 초고위험군과 고위험군에서 한국 지침의 약물 치료 시작점은 유럽과 같다. 한국 지침에서 중등도와 저위험군은 LDL-C가 각각 130, 160 이상일 때 약물 치료를 권고한다. 그러나 유럽 지침에서는 중등도와 저위험군 모두에서 약물치료는 선택 사항이며 이것도 LDL-C가 각각 100과 190 이상일 때로 제한하는 것으로 보아 유럽 지침에서는 중등도 이하에서는 약물을 덜 쓰려고 하는 것이 특징이다.
미국 지침은 이전판(2013년)에서 LDL-C의 치료 목표치를 뚜렷하게 제시하지는 않았으나, 스타틴 강도를 고강도, 중간 강도 등으로 나누어 각각의 강도를 쓸 경우 LDL-C가 50% 이상 또는 30% 이상 강하될 것으로 예상하였다. 미국 지침의 최신판(2018년)에서는 스타틴 강도의 분류를 유지하여 몇몇 환자군에서 각각의 강도에 따른 LDL-C 강하율을 제시하는 동시에, 다른 지침에서 초고위험군으로 분류되는 ASCVD 환자에 대해서는 2013년 판에 없었던 LDL-C 치료 목표치인 < 70을 되살려냈다. 흥미로운 점은 이 목표치에 미달된 환자를 중심으로 비스타틴계 약물인 에제티미브와 PCSK9 억제제 권고가 추가된 것이다. 유럽 지침은 LDL-C 치료 목표치를 전통적 형식으로 포함하고 있으며 비교적 단순한데, 초고위험군에서 < 70과 50% 강하 동시 달성, 고위험군에서 < 100과 50% 강하 동시 달성, 중등도 이하 위험군에서는 < 115를 제시하고 있다. 한국은 유럽 지침과 비슷하지만 LDL-C 수치만 제시하며, 초고위험군, 고위험군, 중등도 위험군, 저위험군에서 각각 < 70, < 100, < 130, < 160을 목표로 하고 있다.
권고 약제: 약물 사용에 우선 순위와 적응증이 있다
미국 지침이 바로 전판(2013년)에서는 스타틴 외의 약물을 전적으로 제외하였었는데, 이번 판(2018년)에는 스타틴 관련 내용이 대부분이기는 하지만 일부 상황에 에제티미브와 PCSK9 억제제를 권고하고 있다. 각 지침에서는 기본적으로 LDL-C 치료 목표를 달성하기 위해서 내약 가능한 최고용량 스타틴 사용을 권고하며, 스타틴 부작용이 발생하거나 최고 용량을 쓰고도 목표치 달성에 실패한 경우 에제티미브, 담즙산 수지를 스타틴에 병합 혹은 단독 투여하는 것을 원칙으로 한다. 단, 초고위험군 환자에서 목표치 달성에 실패할 경우 스타틴에 PCSK9 억제제를 병합 투여하는 것은 선택 사항으로 포함된다. 이런 사항들은 미국, 유럽, 한국 지침에 대체적으로 공통적인데, 미국 지침은 약제 권고에 대한 설명이 다소 적다. 고중성지방혈증에 대한 조절 약제는 본 고에서는 자세히 다루지 않겠다.
예외적인 환자군
최근 꾸준히 증가하는 환자군 중 대표적으로 노인과 만성 신질환 환자가 있다. 이 두 조건은 심혈관 위험도의 주요 위험 인자이며, 일차예방 대상일 경우 이론적으로 적극적 지질 강하 치료가 필요하다고 할 수 있다. 하지만 이 두 환자군은 여러 가지 이유로 인하여, 약물치료 이득에 대한 임상시험 증거가 많지 않다. 또한 이들은 다양한 질환이 흔히 동반되며 다약제 복용 가능성도 높기 때문에, 약물 부작용 빈도도 높아질 수 있어서 치료 이득에서 치료 위해를 뺀 실이득(net benefit)이 별로 없을 수도 있기 때문에 심한 고령 등에서는 적극적인 지질강하 치료에 의문을 제기하기도 한다. 한편, 투석 중인 만성 신질환 환자에 대한 몇 가지 연구에서는 치료 이득이 나타나지 않아서, 투석 중인 환자에서는 스타틴 복용을 새로 시작하는 것을 권고하지 않는다.
한국인에서 지질강하 치료를 하였을 때 얻을 수 있는 이득이 미국이나 유럽 사람들과 같을지, 다를지에 대한 정확한 자료는 없다. 단, 미국이나 유럽의 위험도 점수가 한국인에서 심혈관 위험도를 과대평가할 수 있다는 보고가 있기 때문에[5], 특히 일차예방 대상자에서 지질강하 치료의 절대이득이 상대적으로 작을 가능성은 있다. 한편 서양 사람보다 더 약한 강도의 스타틴을 투여하였을 때 지질강하나 임상적 이득이 비슷할 것이라는 추측은 있으나 역시 증거는 부족하다. 단, 최신 미국 지침에서도 일본 등 동아시아인에서 약물 치료 부작용을 조심하라는 언급이 있기 때문에[1], 한국인에서 환자 개인 특성을 고려하여 스타틴 용량을 소폭 줄이는 것도 고려할 수 있을 것이다.
흔히 생길 수 있는 중요한 오류
주요 지침마다 약간 차이는 있으나, 최신 지침에서는 당뇨병은 조건 없이 혹은 LDL-C 100 이상부터 약물 치료를 하라는 것이 통상적인 권고사항이다. 하지만 국내 자료를 보면 당뇨병 환자에서 스타틴 처방률은 지침에 따른 대상 환자에 훨씬 못 미친다고 보고된다[6]. 당뇨병 환자에 대한 이 치료 간극이 지질강하 치료에서 흔한 문제 중 하나로 보인다.
IMPROVE-IT 연구에서 스타틴/에제티미브 복합제의 임상적 이득이 최초로 보고되고, 이후 스타틴/에제티미브 복합제가 여러 가지 추가로 출시되면서 국내에서도 이런 제형에 대한 처방이 늘어나고 있다. 하지만 최신 지침들에서 보듯이 지질강하 치료에서 일차적 권고 약제는 스타틴이며, 고용량 스타틴으로도 목표치에 도달하지 못하거나 부작용 경험자에서 병합요법을 사용하는 것이 바람직하다는 것을 기억할 필요가 있다.
앞서 언급하였지만 지질강하의 치료 필요성과 그 강도는 개별환자의 심혈관 위험도에 따라 결정되며, 대표적으로 고강도 스타틴이 필요한 환자군은 심혈관 질환(협심증, 심근경색증, 허혈성 뇌졸중 등) 과거력이 있는 환자이다. 간혹 저용량 스타틴만 복용하여도 LDL-C 치료 목표치에 쉽게 도달되었다거나 심지어 약을 안 먹어도 LDL-C가 < 70인 환자에 대해서는 고용량 스타틴 복용이 꺼려질 수 있으며, 실제 진료에서도 이런 일이 적지 않을 것이다. 하지만 많은 임상시험에 기초한 최신 지침에서 이런 환자에서 LDL-C 수치와 관계없이 고강도 스타틴을 권고하고 있는데, 따라서 치료에 따른 환자의 이득을 위하여 꼭 이를 따르는 것이 좋으리라 생각된다.
결 론
지질강하 치료는 심혈관 질환의 일, 이차 예방의 핵심이며, 국내외 최신 지침의 주요 사항을 숙지하는 것이 좋다. 고위험군에서 강한 치료를 하면 임상적 이득이 크다는 원칙을 기초로 하여 일차 약물로 스타틴을 사용하게 되며, 경우에 따라 비스타틴 약물을 병합할 수 있다. 특정 환자군의 치료방침을 기억하고 흔히 생길 수 있는 오류에 주의하면 환자에게 더 많은 도움을 줄 수 있을 것이다.
출처: 대한내과학회
Copyright © 의약일보